Um exercício de raciocínio clínico: “é um linfoma, então você tem que fazer tratamento”
Nesta seção apresentamos casos reais, procurando mostrar o raciocínio dos agentes envolvidos, médicos e pacientes.

Actores
Um internista
Um paciente
Um oncologista
Resumo clínico
Um homem de 22 anos apresentado ao hospital após o início de febre ligeira, dor de garganta, astenia e colúria. Ele era saudável e não tinha hábitos tóxicos. Tinha tomado esteróides anabolizantes ocasionalmente para aumentar a sua massa muscular.
Exame físico: O paciente estava alerta e orientado, sem icterícia. Havia linfadenopatias de 1,5-2 centímetros distribuídas pelo pescoço, axilas e áreas inguinais. A auscultação pulmonar e cardíaca era normal. O exame abdominal mostrou um ligeiro aumento do fígado.
Resultados laboratoriais: hemoglobina 11 g/dL. Os níveis de creatinina, sódio e potássio eram normais. AST:82; ALT: 260; Gama Glutamil Transpeptidase:144; Haptoglobina:17 mg/dL(baixo). Nível total de bilirrubina: normal.
As culturas de sangue e urina foram negativas. O teste Indirecto de Coombs também foi positivo. Um teste de urina mostrou a presença de proteínas.
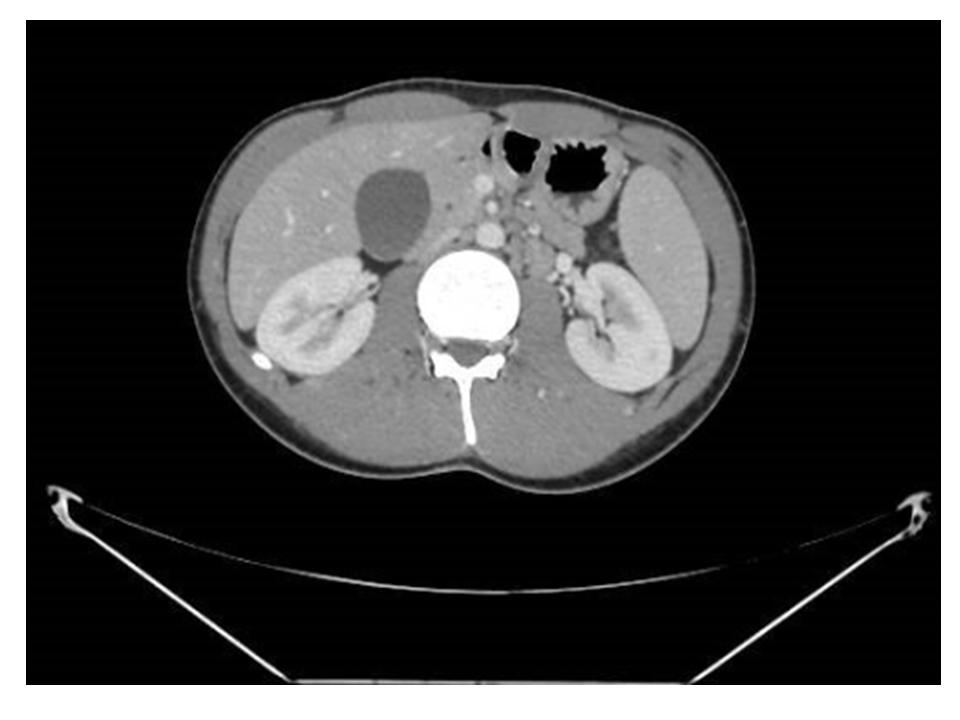
O TAC mostrou um aumento moderado do fígado e do baço, mas nenhuma infiltração neoplásica.

O internista
“Penso que este jovem tem uma infecção viral, porque o quadro clínico começou há alguns dias, com febre e linfadenopatia. Não penso que seja uma infecção bacteriana porque a febre tem diminuído todos os dias e as culturas de sangue não são positivas. Na minha opinião, também tem uma anemia hemolítica, devido ao reduzido nível de Haptoglobina e ao teste positivo de Coombs.
Vou encomendar uma determinação completa de anticorpos contra bactérias invulgares e vírus comuns, tais como citomegalovírus e Epstein- Barr, mas também gostaria de fazer uma biopsia aos gânglios linfáticos para excluir o linfoma”.
O paciente
“Estou muito confuso, porque o médico disse-me que provavelmente tenho uma infecção, mas tudo parece estar bem. Também quer tirar uma amostra dos meus gânglios linfáticos, porque quer ter a certeza que não é um linfoma. Uma infecção ou cancro? Não compreendo. Pensava que a medicina estava mais desenvolvida.
Curso clínico
As culturas de sangue foram negativas para as bactérias. Os anticorpos contra o VIH, hepatite A, hepatite C, hepatite B e Parvovírus foram negativos. O anticorpo contra os HBs foi positivo. O médico também solicitou uma determinação de anticorpos contra o citomegalovírus e o vírus Epstein-Barr, Leishmania, Coxiella, Rickettsia, mas a amostra não foi extraída correctamente, e uma segunda amostra teve de ser recolhida. Foi também solicitada uma reacção em cadeia da polimerase (PCR) para o citomegalovírus e o vírus Epstein-Barr.
Enquanto se aguardavam os resultados das análises ao sangue, o relatório de patologia do nódulo inguinal voltou com o seguinte resultado: Linfoma de células T anaplásicas, com uma elevada taxa de replicação (Ki 67: 80%).
Um oncologista
Uma vez recebido este diagnóstico, o paciente foi transferido para o Serviço de Oncologia Médica para tratamento. O oncologista viu que o resultado da análise ao sangue para o citomegalovírus e Epstein-Barr ainda não estava disponível. Observou também que o estado geral do paciente melhorou sem tratamento e sem corticosteróides. Os valores laboratoriais (enzimas hepáticas) também estavam a melhorar e não havia febre. No entanto, o paciente foi iniciado com hidratação e bicarbonato intravenoso antes da quimioterapia.
Nesta altura, foi feita uma nova consulta de diagnóstico com o patologista, que não viu sinais de clonalidade na amostra, algo contra o diagnóstico de linfoma. Ao mesmo tempo, a PCR para o vírus Epstein-Barr foi positiva na amostra. Um exame de tomografia por emissão de pósitrons era normal. A medula óssea também era normal.
Diagnóstico final:
Infecção pelo vírus Epstein-Barr (mononucleose infecciosa).
Anemia hemolítica
Comentário
O diagnóstico diferencial entre a infecção pelo vírus Epstein-Barr (EB) e o linfoma pode ser difícil a nível clínico e patológico. É bem conhecido que o vírus EB está relacionado etiologicamente com vários linfomas, predominantemente em pessoas com baixa imunidade a células T, tais como receptores de transplantes ou doentes seropositivos. O linfoma de Burkitt, um linfoma muito agressivo, é o paradigma desta relação etiológica. Há muitas outras situações em que o genoma do vírus EB pode estar presente após o diagnóstico de um linfoma maligno, mas o seu papel como agente etiológico não é claro.
Os linfomas malignos são geralmente de origem “clonal”, mas neste caso clínico o teste PCR não conseguiu detectar a presença de um único clone como origem da proliferação da célula B, e isto, juntamente com a descoberta do genoma do vírus EB no gânglio linfático, leva ao diagnóstico final da infecção pelo vírus EB.
Análise
O diagnóstico final foi definitivamente obtido, mas a incerteza para o paciente e para a família era muito preocupante. Gostaria de fazer algumas considerações em relação a este caso.
Aspectos cognitivos
A internista estava correcta no seu diagnóstico diferencial, afirmando a possibilidade de uma doença infecciosa, provavelmente um vírus, e um linfoma.
Recolha de dados: foi recolhida informação insuficiente da primeira visita de DE sobre a possibilidade de mononucleose infecciosa. Não estava disponível qualquer informação sobre o teste monosticon.
Satisfação com o resultado: uma vez obtido o relatório da patologia, o ensaio clínico foi interrompido, embora o paciente estivesse a melhorar sem tratamento,e apresentou uma evolução incomum.
Aspectos do sistema
Organização: Não houve chamada automática para uma segunda amostra após uma primeira amostra não-diagnóstica. O médico poderia fazer uma interpretação errada, assumindo um resultado negativo quando o problema era uma má amostra.
Viés de confirmação: o patologista assumiu informações do clínico sobre um jovem doente com febre e linfadenopatia, um quadro clínico associado ao linfoma. O patologista estava sob pressão para fazer um diagnóstico final.
Medidas de melhoramento
Diferentes medidas poderiam ser implementadas, mas darei aqui algumas ideias, que tenho a certeza, que podem ser completadas numa visão mais ampla.
Área cognitiva
Um diagnóstico diferencial amplo deve estar sempre presente na história clínica e só depois de um teste definitivo é que um item pode ser excluído.
Quando a evolução clínica não estiver de acordo com as suas expectativas, tente rever todos os dados do caso clínico.
Explique sempre ao doente e à família a situação do processo de diagnóstico e o raciocínio que o leva a agir.
Área do sistema
. Um relatório de patologia não deve ser definitivo até que todos os testes laboratoriais necessários tenham sido realizados.
. Deve ser implementado um sinal automático de alerta em caso de problema técnico com qualquer procedimento de diagnóstico.
Bibliografia
Um artigo de resumo sobre o vírus Epstein-Barr e linfoma pode ser acedido aqui.
Autor: Dr. Lorenzo Alonso Carrión
FORO OSLER


